脳腫瘍
悪性脳腫瘍には、主に、脳実質から発生する神経膠腫(しんけいこうしゅ)と、体の中にできた「がん」が脳に転移してきた転移性脳腫瘍があります。その他、脳から発生した悪性リンパ腫や、胚細胞腫瘍などがあります。神経膠腫はグリオーマと呼ばれています。
神経膠腫(グリオーマ)の治療
神経膠腫(グリオーマ)は脳の星細胞から発生する脳実質性の脳腫瘍です。神経膠腫は悪性度によりグレード1~4に分類されます。グレード1は周囲の脳との境界が比較的はっきりしている良性の腫瘍ですが、グレード2~4の神経膠腫は周囲の脳に染み込みながら広がっていく悪性の腫瘍で、「がん」の一種です。グレード2の神経膠腫でも、治療後の5年生存率は60%程度であり、大腸がんよりも生存率が悪い病気です。
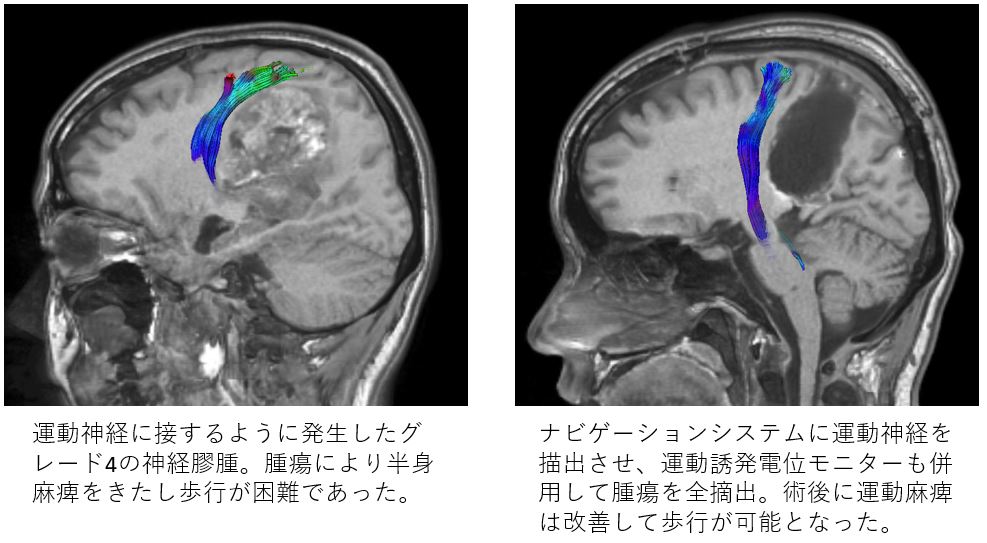
神経膠腫の治療の第一歩は、手術でできるだけ腫瘍細胞を摘出することです。神経膠腫の腫瘍細胞は1立方ミメ-トルに100万個あり、正常の脳に染み込んでいるため、手術で腫瘍細胞を完全に取り除くためには、腫瘍細胞がしみ込んでいる正常な脳を含めて摘出しなければなりません。しかし、手足を動かす運動神経の付近に腫瘍が発生した場合や、言葉を話す働きのある脳の付近に腫瘍が発生した場合には、腫瘍を摘出する際に、運動神経や言葉を話す脳を傷つけてしまう可能性があります。手術で運動神経や言葉を話す脳を傷つけてしまうと、術後に半身麻痺となったり、言葉が話せなくなったりなどの重篤な合併症を起こしていまします。
術後に重篤な合併症を起こさないようにするため、中村記念病院では、ナビゲーションシステムを導入して、ナビゲーションシステムに運動神経を描出させて、手術中にナビゲーションで運動神経を確認しながら安全に腫瘍を摘出する方法を行なっています。また、弱い電流で脳表や脳の中の運動神経を刺激して、手足の筋肉の動きがあることを確認しながら腫瘍を摘出しています(運動誘発電位モニター)。言葉を話す働きの付近に腫瘍ができていた場合には、手術中に麻酔を覚まして、言葉を話す脳を確認して、その部分は傷つけないようにしながら腫瘍の摘出を行っています(覚醒下手術)。
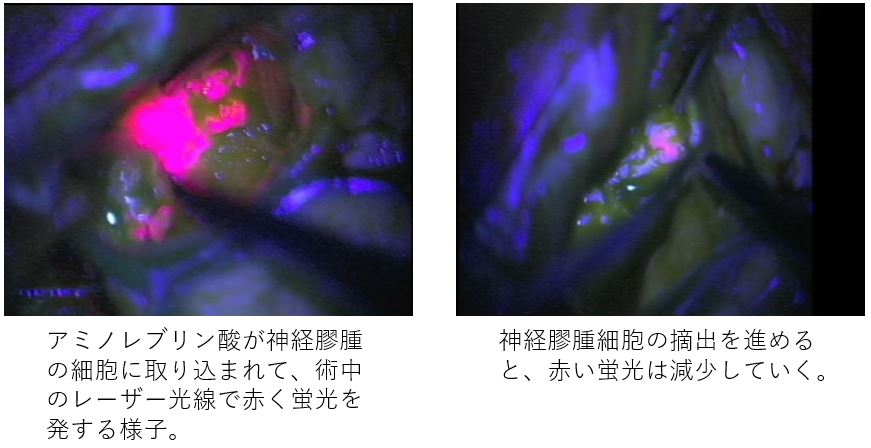
神経膠腫の腫瘍細胞は、実際の手術では肉眼では正常の脳と見分けがつきません。できるだけ腫瘍細胞を摘出するために、手術の当日にアミノレブリン酸を内服していただき、アミノレブリン酸が神経膠腫の細胞に取り込まれたところにレーザー光線を当てて、赤く光った神経膠腫の細胞を摘出する術中蛍光診断を行いながら腫瘍の摘出を行っています。また、中村記念病院では、手術中に摘出した組織を病理部で迅速に病理診断するこができます。手術室と病理部がテレビモニターで繋がっているため、手術で摘出した部分に腫瘍細胞が残っていないかどうかをリアルタイムで確認しながら摘出を進めることができます(リアルタイム病理迅速画像転送システム)。中村記念病院ではこの様な数々のシステムを導入して、安全で最大限の腫瘍細胞の摘出術を行っています。
グレード2の神経膠腫で腫瘍がすべて摘出され場合のみ、放射線治療を行わずに経過をみます。腫瘍細胞がわずかでも残っている場合、その腫瘍細胞は必ず周囲の脳に染み込みながら拡大してきます。腫瘍細胞が少しでも残っている場合は、手術後に放射線治療を行い残存腫瘍細胞を死滅させることが必要となります。グレード2の神経膠腫には50.4Gy(グレイ)という治療線量が標準的です。グレード3とグレード4の神経膠腫には60Gy(グレイ)の治療線量が必要です。放射線治療には5~6週間の治療期間を必要とします。
神経膠腫の治療には、手術と放射線治療の他に抗がん剤を使用した化学療法が必要となります。術中化学療法として、手術で腫瘍を摘出した後に、腫瘍細胞がしみ込んでいると考えられる脳の摘出腔に、カルムスチという抗がん剤が入っているタブレットを留置してきます。これにより、正常の脳に染み込んでいる腫瘍細胞を治療することができます。テモゾロミドという抗がん剤は、グレード3と4の神経膠腫の手術後に放射線治療と同時に42日間内服します。その後は4週間おきに5日間内服するサイクルを繰り返して治療します。テモゾロミドは腫瘍細胞を縮小させる働きがあります。血管が豊富な神経膠腫には、ベバシツマブという制がん剤が有効です。ベバシツマブが新しくできた腫瘍の血管にくっついて、血管を潰してくれます。これにより、腫瘍に血液や栄養が届かなくなります。ベバシツマブは点滴での治療薬です。
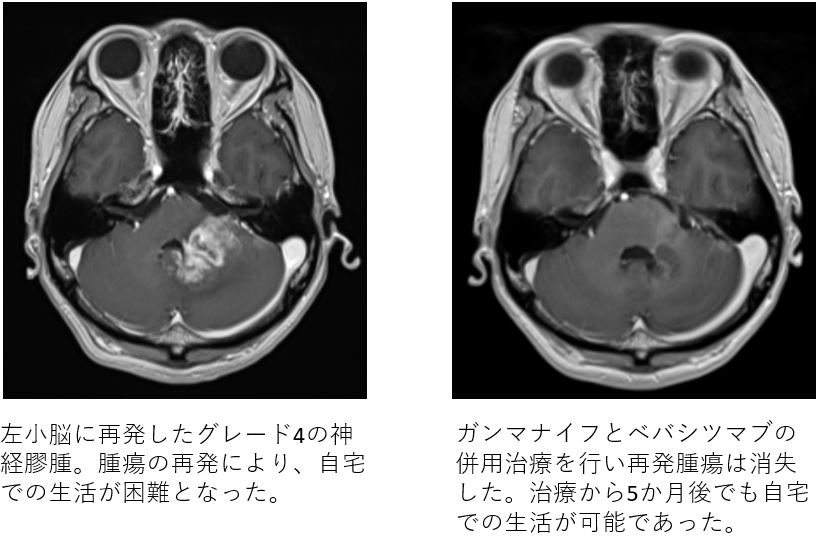
手術で最大限の腫瘍細胞を摘出して、放射線治療を行い、化学療法を行っても、グレード3と4の神経膠腫は、ほとんどの症例で再発します。再発してきた場合には、治療法が少なく、再発後の生存期間は限られたものとなりますが、中村記念病院では、これまで治療困難とされてきた神経膠腫の再発に対し、ガンマナイフという放射線治療とベバシツマブの点滴治療を併用し積極的に治療を行なっています。
転移性脳腫瘍の治療
転移性脳腫瘍は体の中にできた「がん」が脳に転移した腫瘍です。脳転移の頻度が最も高いのは肺がんです。次に、消化器系がん、乳がん、腎泌尿器系がんが続きます。転移性脳腫瘍が生じると、5年生存率は、肺がんで5%、大腸癌で18%、乳がんで33%と報告されています(全国がんセンター協議会 2016年1月)。転移性脳腫瘍は直径が5cmを超えると容積が100mlとなり致命的となります。転移性脳腫瘍の体積が2倍になる時間は平均25日です。つまり、直径2cmの転移性脳腫瘍が直径5cmに増大するのは100日の計算となります。直径2cmの転移性脳腫瘍を治療しなかった場合、約3ヶ月で致命的となります。 転移性脳腫瘍は小さいうちに治療するのが理想的です。
転移性脳腫瘍の治療として、一般的に、大きさが3cm以上の転移性脳腫瘍は手術による腫瘍の摘出が有効な治療です。大きさが3cm以下の転移性脳腫瘍であれば、ガンマナイフという放射線療が有効です。
ガンマナイフは、1968年にスウェーデン 脳神経外科医レクセル教授によって開発された放射線治療装置で、日本国内に55台あります。北海道では中村記念病院にしかガンマナイフがありませんので、北海道内の他の病院でがんの治療を受けられている患者さんも、転移性脳腫瘍がある場合は当院で治療を受けています。民間では、中村記念病院が 1991年5月に日本で最も早くにガンマナイフを導入しています。2020年6月までに、11800人の患者さんがガンマナイフ治療を受けています。ガンマナイフは周囲正常組織を傷つけることなく、病巣部にガンマ線をピンポイントに照射する治療法です。ナイフで切り取られたかのように治療できるので“ガンマナイフ”と名がついています。ガンマナイフ治療の精度は0.2mm以下と極めて正確です。
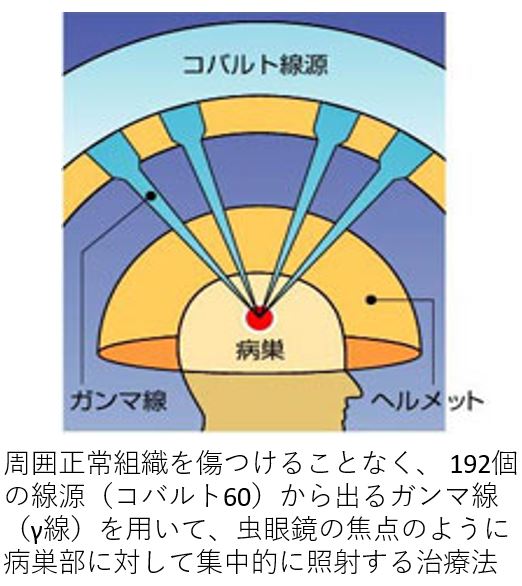
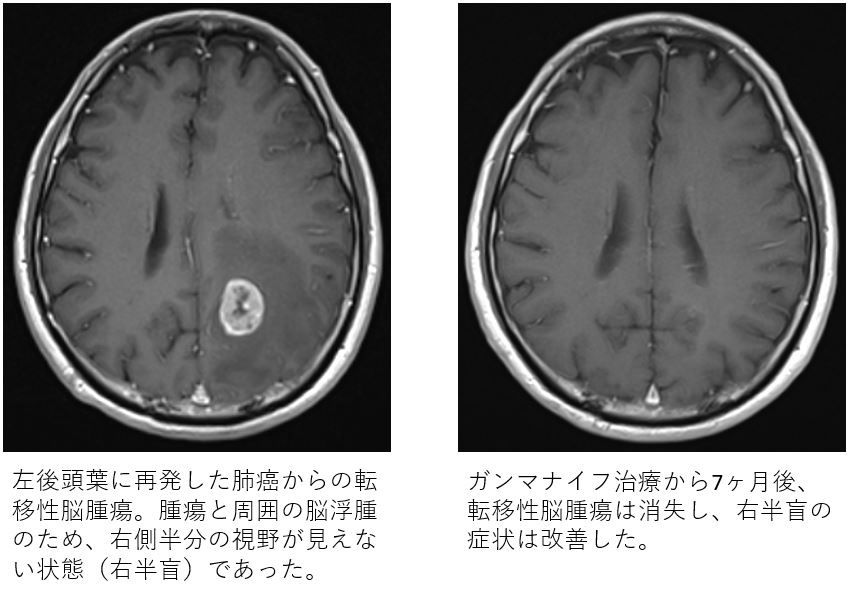
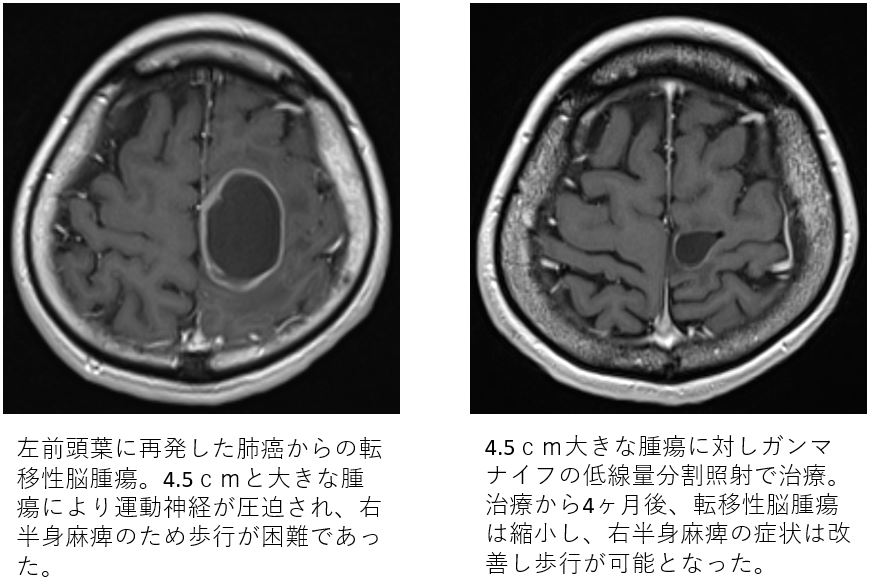
ガンマナイフは、開頭手術を行うことなく転移性脳腫瘍の治療が可能です。開頭手術に比べて体力の消耗が少なく高齢者でも治療が可能です。また、病変周囲の脳への被曝が低いため、正常な脳を傷めることなく治療ができます。ガンマナイフ治療後には、皮膚炎・脱毛・骨髄機能抑制を起こす事はほとんどありません。転移性脳腫瘍の個数が少ない場合は1泊 2日の入院で治療が完了します。多発病変の場合も数日間に分けての治療が可能です。
ガンマナイフ治療での転移性脳腫瘍の腫瘍制御率は、腫瘍の大きさは1cm未満の場合は1年間で95%、腫瘍の大きさが1~2cmの場合は1年間で90%、腫瘍の大きさが2~3cmの場合は1年間で80%です。中村記念病院では2018年8月に最新式ガンマナイフの「アイコン」を導入しました。従来、金属のフレームで頭部を固定していましが、「アイコン」ではマスクによる頭部の固定で治療が可能となりました。「アイコン」の導入により、これまでガンマナイフでの治療が困難とされてきた3cm以上の大きな転移性脳腫瘍に対しても、複数回に分けてのガンマナイフ治療(低線量分割照射)が可能となりました。また、これまで全脳照射が行なわれていた多発病変に対しても複数回分けての治療が可能となり。転移性脳腫瘍に対する治療の選択肢が増えました。2019年には、252人の転移性脳腫瘍の患者さんが中村記念病院でガンマナイフ治療を受けています。
中村記念病院では、ガンマナイフ治療と手術、を組み合わせて、確実な腫瘍制御を行い、転移性脳腫瘍によって命を落とすことが無いように積極的に治療に取り組んでいます。

髄膜腫の治療
良性腫瘍の代表的なものの1つで、骨の内側にある硬膜という膜から発生し、脳を表面から圧迫します。 ゆっくりと成長するため、小さなものは手術しませんが、大きなものは手術します。発生部位は、頭蓋内のどこでも起こりますが、ほぼ手術で切除することが可能です。 頭蓋底にできた場合も、さまざまな器械やモニタリング(術中の神経機能評価)を駆使し、安全に行えます。
神経鞘腫の治療
良性腫瘍の代表的なものの1つで、脳神経を包む膜から発生し、脳神経の症状や、大きくなると周囲の脳の圧迫症状を起こします。発生部位は、聴神経(前庭神経)と三叉神経が多いです。 小さなものは放射線治療(ガンマナイフ)で治療可能で、 大きくなれば開頭手術になります。 手術のリスク軽減のため、モニタリング(神経の位置を見つける)なども行っています。近年では、聴神経鞘腫の手術後に顔面神経麻痺を起すことは、まずありません。また手術後に有効聴力